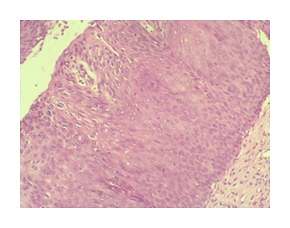
La dysplasie du col utérin est une transformation des cellules du col de l’utérus. Sa définition est une définition histologique, se basant sur l’analyse d’un fragment de biopsie du col utérin (Système Bethesda 2001).
Le col de l’utérus correspond au segment le plus bas de l’utérus. Sa partie superficielle se trouve au fond du vagin.
Au niveau du col de l’utérus, deux tissus différents se rejoignent. Le tissu qui recouvre la partie externe constitue l’épithélium malpighien exocervical. Le tissu qui recouvre la partie interne constitue l’épithélium glandulaire endocervical. La « zone de jonction » ou « zone de transformation » constitue la frontière entre ces deux épithéliums.
C’est dans cette zone que les cellules du col utérin peuvent se transformer et constituer une dysplasie.
La dysplasie du col utérin peut être également nommée « lésion malpighienne intra épithéliale » ou « CIN = néoplasie cervicale intra épithéliale).
Une dysplasie de « bas grade » représente une transformation du 1/3 le plus superficiel du tissu recouvrant le col de l’utérus. C’est le cas le plus fréquent des dysplasies. Elle englobe également les lésions autrefois nommées : condylome plan, HPV, CIN I, LSIL.
Une dysplasie de « haut grade » représente une transformation des 2/3 ou des 3/3 les plus profonds du tissu recouvrant le col de l’utérus. C’est le cas le plus rare des dysplasies. Elle englobe également les lésions autrefois nommées : CIN II, CIN III, HSIL, dysplasie moyenne, dysplasie sévère, CIS, carcinome in situ.
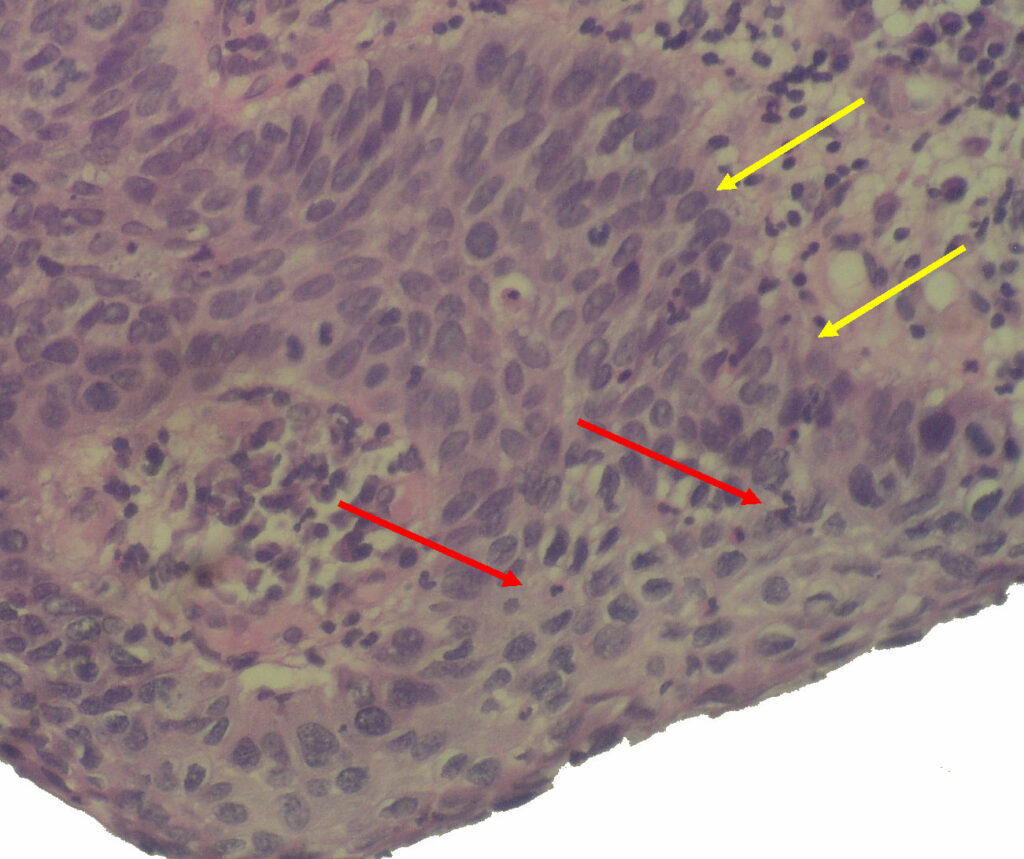
En jaune : Lame basale
En rouge : Dysplasie de haut grade CIN III
Une dysplasie de « haut grade » correspond à un état précancéreux du col de l’utérus. En l’absence de traitement adéquat, ces lésions peuvent évoluer après plusieurs années vers un cancer. Le dépistage et le traitement de ces lésions a permis de réduire le nombre de cancers du col de l’utérus.
On retrouve une dysplasie du col utérin chez 1 à 5 % des femmes dans la population générale. Elles concernent essentiellement les femmes jeunes, âgées de 25 à 35 ans.
On estime que chaque année, apparaissent environ 69 000 nouveaux cas de dysplasie de bas grade et 15 000 cas de dysplasie de haut grade en France.
Une dysplasie ne présente aucun symptôme. La dysplasie du col utérin n’est pas visible à l’œil nu. Elle n’est visible qu’au microscope.
Le dépistage se fait par la réalisation d’un frottis cervico-utérin entre 25 et 30 ans puis par la réalisation d’un test HPV entre 30 et 65 ans, par une sage-femme, le médecin traitant ou par un gynécologue.
Le dépistage revient anormal dans environ 5 à 10 % des cas. La patiente est alors souvent convoquée pour un examen plus approfondi du col utérin, appelé « colposcopie ».
Cet examen consiste à l’examen du col utérin à l’aide d’une loupe grossissante et à la réalisation d’une biopsie.
Le prélèvement est ensuite acheminé au laboratoire pour être analysé au microscope par le médecin anatomopathologiste.
Il peut s’avérer normal ou confirmer la présence d’une dysplasie.
Le résultat est obtenu en 1 à 2 semaines. Il est transmis à la patiente par courrier et oralement, lors d’une consultation gynécologique.
Plusieurs facteurs peuvent favoriser la survenue d’une dysplasie du col utérin :
Le médecin anatomopathologiste qui interprète le frottis au microscope, évoque une dysplasie lorsqu’il constate :
En fonction de la profondeur de la transformation des tissus recouvrant le col de l’utérus, on parle de dysplasie de « bas garde », la plus superficielle, ou de dysplasie de « haut grade », la plus profonde.
Une dysplasie de bas grade, régresse spontanément sans traitement, dans 50 à 60 % des cas, dans un délai de 1 à 2 ans.
Dans 35 % des cas, elle évolue vers la persistance.
Plus rarement (2 à 12 % des cas), une dysplasie de bas grade évolue vers une dysplasie de haut grade ou vers un cancer invasif (0,1 à 0,2 % des cas).
Les dysplasies de haut grade évoluent dans environ 60 % des cas vers un cancer du col de l’utérus en l’absence de traitement, et cela dans un délai moyen de 10 ans.
L’examen du partenaire est la plupart du temps inutile. Les lésions chez l’homme sont beaucoup plus rares. Elles se manifestent par des excroissances sur le gland, le prépuce ou sur la verge.
En cas de lésions visibles, ou si simplement le couple le souhaite, un examen par un urologue ou un gynécologue est proposé.
Bien qu’elle soit sexuellement transmissible, la protection contre la transmission du virus HPV par préservatifs n’est pas spécialement recommandée en cas de dysplasie :
La protection par préservatifs est tout de même fortement recommandée afin de réduire le risque de transmission du virus du SIDA ou d’autres infections sexuellement transmissibles.
Le frottis cervico-utérin ou le test HPV font partie des examens systématiques de début de grossesse, lorsque ceux-ci n’ont pas été réalisés dans les deux précédentes années. Leur réalisation peut donc aboutir à la découverte d’une dysplasie pendant la grossesse.
Les dysplasies n’ont aucun retentissement sur l’évolution de la grossesse et sur la santé du nouveau né.
En l’absence de signes évocateurs de cancer, un traitement pendant la grossesse n’est pas justifié.
Une colposcopie et une biopsie peuvent être pratiquées pendant la grossesse. La découverte d’une dysplasie de bas grade ou de haut grade en début de grossesse implique la réalisation d’un frottis et d’une colposcopie complémentaires à 6 mois de grossesse afin d’évaluer l’évolution des lésions. L’accouchement par les voies naturelles est possible.
Un autre contrôle est effectué 3 mois après l’accouchement afin de décider de la nécessité d’un traitement.
La plupart des lésions de bas grade disparaissent spontanément après l’accouchement. La plupart des lésions de haut grade persistent et nécessitent alors un traitement adapté.
La décision de la nécessité et des modalités du traitement se base sur les résultats cytologiques (frottis cervico-utérin), du test HPV, histologiques (biopsie) et colposcopiques. Lorsque les résultats de la biopsie ou de la colposcopie sont discordants ou insuffisants, cette décision peut se baser sur les résultats du frottis cervico-utérin.
Le traitement d’une dysplasie de bas grade dépend tout d’abord de la concordance entre les 3 examens pratiqués : frottis, colposcopie et biopsie.
Il existe alors 2 possibilités de traitements pour les dysplasies de bas grade :
Lorsque les 3 examens sont concordants et en faveur d’une lésion de bas grade, dont la surface est limitée et avec une « zone de jonction » parfaitement bien visible, le CNGOF (décembre 2007) recommande de traiter par vaporisation laser si les lésions persistent pendant au moins 18 mois. Le traitement par laser est totalement indolore. Il se fait habituellement sans anesthésie.
Lorsque toutes les conditions initiales ne sont pas remplies, une surveillance à 6 mois ou un traitement par une « conisation » s’imposent.
Les dysplasies de haut nécessitent toujours un traitement. Elles nécessitent une intervention chirurgicale. L’intervention consiste à enlever une petite zone du col de l’utérus (conisation). Elle s’effectue souvent sous anesthésie générale.
Différentes techniques de conisation existent. La technique adoptée est décidée par le chirurgien. Le choix de la technique dépend de l’étendue de la lésion, de son aspect colposcopique et des habitudes du chirurgien.
Après l’opération, la surveillance est fondamentale. Il existe 10 % de récidives au bout de 10 ans. Une récidive peut également évoluer vers le cancer du col utérin.
Les facteurs qui favorisent la survenue d’une récidive sont les suivants :
Le contrôle repose sur la réalisation d’un test HPV 6 mois après l’intervention.
En cas de normalité, la patiente reprend un rythme de suivi habituel.